Содержание
Гестационный сахарный диабет при беременности
Марина Поздеева о нарушении толерантности к глюкозе, манифестирующем во время беременности и о том, почему возникает гестационный сахарный диабет
Около 7 % всех беременностей осложняются гестационным сахарным диабетом (ГСД), что составляет более 200 тысяч случаев в мире ежегодно [1]. Наряду с артериальной гипертензией и преждевременными родами ГСД относится к наиболее частым осложнениям беременности [2].
- Ожирение повышает риск развития гестационного сахарного диабета при беременности как минимум в два раза.
- Глюкозотолерантный тест должен проводиться всем беременным на 24–28 неделе беременности.
- Если уровень глюкозы в плазме натощак превышает 7 ммоль/л, говорят о развитии манифестного сахарного диабета.
- Пероральные сахароснижающие препараты при ГСД противопоказаны.
- ГСД не считается показанием к плановому кесаревому сечению и тем более к досрочному родоразрешению.
Патофизиология последствия гестационного сахарного диабета и влияние на плод
Начиная с самых ранних сроков беременности плод и формирующаяся плацента нуждаются в большом количестве глюкозы, которая непрерывно подается к плоду с помощью белков-транспортеров. В связи с этим утилизация глюкозы при беременности значительно ускоряется, что способствует снижению ее уровня в крови. Беременные женщины имеют тенденцию к развитию гипогликемии между приемами пищи и во время сна, так как плод получает глюкозу постоянно.
Чем опасен гестационный сахарный диабет при беременности для ребенка и матери:

По мере прогрессирования беременности чувствительность тканей к инсулину неуклонно снижается, и концентрация инсулина компенсаторно увеличивается [3]. В связи с этим повышается базальный уровень инсулина (натощак), а также концентрация стимулированного с помощью глюкозотолерантного теста инсулина (первая и вторая фазы инсулинового ответа). С увеличением гестационного срока повышается и элиминация инсулина из кровотока.
При недостаточной выработке инсулина у беременных развивается гестационный сахарный диабет, который характеризуется повышенной инсулинорезистентностью. Кроме того, для ГСД характерно увеличение содержания проинсулина в крови, что свидетельствует об ухудшении функции бета-клеток поджелудочной железы.
Факторы риска ГСД
Оценка риска развития ГСД должна производиться еще при первом визите беременной женщины к акушеру-гинекологу по поводу беременности. Существуют факторы, которые увеличивают риск развития ГСД по крайней мере вдвое [4], это:
- избыточная масса тела и ожирение (индекс массы тела (ИМТ) выше 25 кг/м2 и выше 30 кг/м2);
- увеличение массы тела после 18 лет на 10 кг;
- возраст беременной старше 40 лет (по сравнению с женщинами в возрасте 25–29 лет);
- принадлежность к монголоидной расе (по сравнению с европеоидной).
Кроме того, вероятность ГСД повышают курение, малоподвижный образ жизни, генетическая предрасположенность к сахарному диабету (СД) 2‑го типа. В последние годы появилась информация, свидетельствующая, что низкорослость может быть ассоциирована с ГСД [5]. Более высока вероятность развития инсулинорезистентности во время беременности у женщин с нарушенной толерантностью к глюкозе (НТГ); пациенток, страдающих синдромом поликистозных яичников, а также артериальной гипертензией [4].
Выделяют и факторы риска, связанные с течением беременности. Так, вероятность развития ГСД значительно увеличивается при многоплодной беременности (в два раза при беременности двойней и в 4–5 раз — тройней), а также при быстрой прибавке в весе во время беременности. Применение бета-адреноблокаторов или кортикостероидов для предотвращения угрозы преждевременных родов повышает риск ГСД на 15–20 % и более [4].
К факторам риска ГСД, связанным с акушерским анамнезом, относятся:
- ГСД при предыдущих беременностях;
- глюкозурия (во время настоящей или предыдущей беременности);
- крупный плод в анамнезе и/или гидрамнион;
- мертворождение в анамнезе.
Согласно стандартам Американской диабетической ассоциации 2013 года [6] женщину относят к категории высокого риска развития ГСД при выявлении у нее хотя бы одного из критериев: ожирение; отягощенная наследственность; ГСД в анамнезе; глюкозурия; синдром поликистозных яичников в анамнезе.
О низком риске развития ГСД говорят, если женщина отвечает всем нижеперечисленным критериям: возраст младше 25 лет; нормальный вес до беременности; принадлежность к этнической группе с низкой вероятностью развития СД; отсутствие родственников первой линии, страдающих СД; отсутствие НТГ в анамнезе; отсутствие отягощенного акушерского анамнеза.
Женщины, не попадающие в категорию высокого и низкого риска, имеют умеренный риск развития ГСД.
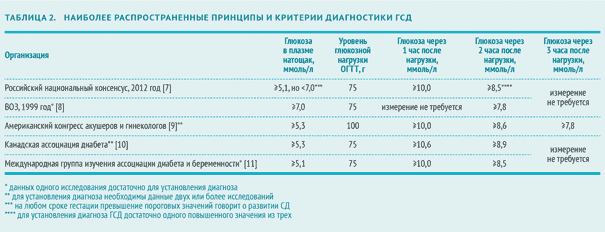
Диагностика гестационного сахарного диабета: показатели и норма
В 2012 году эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов приняли Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» (далее — Российский национальный консенсус). Согласно этому документу ГСД выявляют следующим образом:

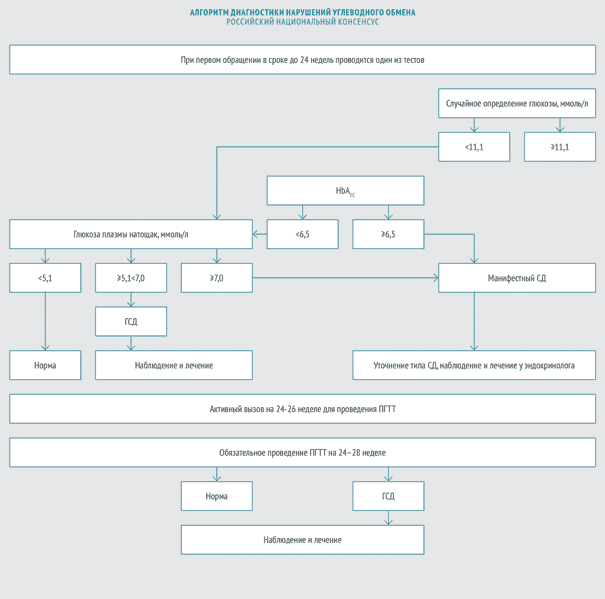
1 фаза
при первом обращении беременной
- глюкоза плазмы крови натощак, или
- гликированный гемоглобин (методика, сертифицированная в соответствии с National Glycohemoglobin Standartization Program NGSP и стандартизированная в соответствии с референсными значениями, принятыми в DCCT — Diabetes Control and Complications Study), или
-
глюкоза плазмы в любое время дня вне зависимости от приема пищи.
2 фаза
на 24– 28‑й неделе беременности
- Всем беременным, в том числе и тем, у которых не было выявлено отклонений в углеводном обмене на ранних сроках, проводится пероральный глюкозотолерантный тест (ПГГТ) на 24–28 неделе беременности. Оптимальный срок — 24–26 недель, однако ПГТТ может быть проведен вплоть до 32 недели гестации.
В разных странах ПГТТ проводят с различной глюкозной нагрузкой. Интерпретация результатов также может несколько отличаться.
В России ПГТТ проводят с 75 г глюкозы, а в США и многих странах ЕС диагностическим стандартом признан тест со 100 г глюкозы. Американская диабетическая ассоциация подтверждает, что и первый, и второй вариант ПГТТ имеют одинаковую диагностическую ценность [6].
Интерпретацию ПГТТ могут проводить эндокринологи, акушеры-гинекологи и терапевты. Если результат теста свидетельствует о развитии манифестного СД, беременная немедленно направляется для ведения к эндокринологу.
Ведение пациенток с ГСД
В течение 1–2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
- Тест проводится на фоне обычного питания. По крайней мере в течение трех дней до исследования в день должно поступать не менее 150 г углеводов.
- Последний перед исследованием прием пищи должен содержать по крайней мере 30–50 г углеводов.
- Тест проводят натощак (8–14 часов после приема пищи).
- Пить воду перед проведением анализа не запрещается.
- В ходе исследования нельзя курить.
- Во время проведения теста пациентка должна сидеть.
- По возможности накануне и во время исследования необходимо исключить прием препаратов, способных изменять уровень глюкозы в крови. К ним относятся поливитамины и препараты железа, в состав которых входят углеводы, а также кортикостероиды, бета-блокаторы, бета-адреномиметики.
- Не следует проводить ПГТТ:
- при раннем токсикозе беременных;
- при необходимости в строгом постельном режиме;
- на фоне острого воспалительного заболевания;
- при обострении хронического панкреатита или синдроме резецированного желудка.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4–6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30–33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы [12].
- уровень глюкозы в капиллярной крови натощак, перед едой и через 1 час после еды;
- уровень кетоновых тел в моче утром натощак (перед сном или в ночное время рекомендуется дополнительно принимать углеводы в количестве около 15 г при кетонурии или кетонемии);
- артериальное давление;
- шевеления плода;
- масса тела.
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.
Показания к инсулинотерапии, рекомендации Российского национального консенсуса
- Невозможность достижения целевого уровня глюкозы в плазме крови
- Признаки диабетической фетопатии по УЗИ (косвенное свидетельство хронической гипергликемии [13])
- УЗИ-признаки диабетической фетопатии плода:
- крупный плод (диаметр живота больше или равен 75 процентилю);
- гепатоспленомегалия;
- кардиомегалия и/или кардиопатия;
- двухконтурность головки;
- отек и утолщение подкожно-жирового слоя;
- утолщение шейной складки;
- впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае если другие причины исключены).
При назначении инсулинотерапии беременную ведут совместно эндокринолог (терапевт) и акушер-гинеколог.
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
- категория В (неблагоприятное воздействие на плод не выявлено в исследованиях на животных, адекватные и контролируемые исследования на беременных не проводились);
- категория С (неблагоприятное воздействие на плод было выявлено в исследованиях на животных, исследования на беременных не проводились).

В соответствии с рекомендациями Российского национального консенсуса:
- все препараты инсулина для беременных должны назначаться с непременным указанием торгового названия;
- госпитализация при выявлении ГСД не обязательна и зависит от наличия акушерских осложнений;
- ГСД не считается показанием к плановому кесаревому сечению или досрочному родоразрешению.
- Mellitus D. Diagnosis and classification of diabetes mellitus //Diabetes care. 2005; Т.28: С. S37.
- Willhoite M. B. et al. The impact of preconception counseling on pregnancy outcomes: the experience of the Maine diabetes in pregnancy program. Diabet Care 1993; 16:450–455.
- Gabbe SG, Niebyl JR, Simpson JL. Obstetrics: normal and problem pregnancies. New York: Churchill Livingstone; 2002.
- Schmidt M. I. et al. Prevalence of gestational diabetes mellitus-do the new WHO criteria make a difference? Diabet Med 2000; 17: 376–380.
- Ogonowski J., Miazgowski T. Are short women at risk for gestational diabetes mellitus? //European Journal of Endocrinology 2010; Т.162: № 3 — С.491–497.
- American Diabetes Association. Standards of Medical Care in Diabetes — 2013. Diabetes Care. Jan 2013. 36 Suppl 1: S11‑S66.
- Краснопольский В. И., Дедов И. И., Сухих Г. Т. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» //Сахарный диабет. 2012; № 4.
- World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2 ed. Geneva: World Health Organization; 1999.
- American College of Obstetricians and Gynecologists. Screening and diagnosis of gestational diabetes mellitus. Committee Opinion No. 504. Obstetrics & Gynecology 2011; 118: 751–753.
- Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Canadian Journal of Diabetes 2008; 32 (Suppl 1).
- International Association Of Diabetes And Pregnancy Study Groups Consensus Panel. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care2010; 33 (3): 676–682.
- Franz M. J. et al. Nutrition principles for the management of diabetes and related complications (Technical Review). Diabetes Care 1994, 17: 490–518.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan; 34 (1): 39–43.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Диабет
и беременность
Решение завести ребенка — одно из самых важных решений в жизни каждой пары. Беременность не только дарит приятные эмоции женщине, но и знаменует собой начало нового этапа в семье, наполненного радостью. Вместе с тем, не стоит забывать, что какой бы ни была по счету Ваша беременность, ее течение может быть совершенно уникальным, вплоть до появления осложнений. Для женщин с диабетом (1, 2 типа, а также женщин, у которых развивается гестационный диабет) беременность требует тщательного планирования и подготовки. Диабет при беременности не исключает возможности рождения здорового ребенка, но требует от вас особых мер предосторожности, направленных на подготовку организма к вынашиванию плода.
Вне зависимости от типа диабета вам понадобится хорошо контролировать уровень сахара в крови как во время беременности, так и до зачатия. Это поможет снизить риск возникновения возможных осложнений у Вас и Вашего ребенка. Как и в большинстве других жизненных ситуаций, главное — стратегическое планирование. Ваш врач поможет Вам спланировать Вашу беременность и предоставит Вам необходимую информацию и поддержку. Кроме того, он поможет Вам улучшить контроль уровня сахара в крови и откорректировать дозы инсулина. Во время беременности запрещен прием пероральных сахароснижающих препаратов, так как они могут нанести потенциальный вред плоду. Поэтому при беременности с диабетом разрешены только инъекции инсулина.
Осложнения течения беременности при сахарном диабете
Недостаточный контроль диабета может привести к развитию осложнений как у матери, так и ребенка. По этой причине необходимо нормализовать уровень сахара в крови еще до зачатия. Поскольку в течение 9 месяцев беременности организм женщины меняется и отвечает не только за себя, но и за развитие плода, к моменту зачатия здоровье женщины должно быть максимально стабильным. У беременных женщин с диабетом присутствует риск развития таких осложнений:
- Заболевания почек
- Заболевания глаз
- Повреждения нервов
- Инфекции мочевого пузыря
- Преэклампсия
- Преждевременные роды
Недостаточный контроль уровня сахара в крови во время беременности также может привести к нарушениям развития плода. Уже в первые несколько недель (как правило, пока женщина еще не догадывается о своей беременности) возможны повреждения сердца, спинного мозга и почек. В числе прочих осложнений:
- Рождение ребенка с патологиями
- Макросомия (крупный плод)
- Желтуха
- Выкидыш
Инсулин и беременность
Инсулинотерапия во время беременности — динамичный процесс. Дозировки инсулина постоянно меняются, что связано с особенностями развития плода и тела матери в каждом триместре, а также с изменениями уровня сахара в крови.
Первый триместр
В первом триместре организм женщины может быть более чувствительным к инсулину, что повышает вероятность возникновения эпизодов гипогликемии.
Второй триместр
Второй триместр — это период, когда у женщин зачастую обнаруживается гестационный диабет, непродолжительное заболевание, характерное для беременных женщин. Если у Вас диагностирован гестационный диабет, не переживайте, после родов Ваше состояние нормализуется. Тем не менее, развитие гестационного диабета в течение нескольких беременностей с годами увеличивает риск развития у женщины диабета 2 типа.
Третий триместр
В течение третьего триместра Ваша потребность в инсулине может возрасти. Это связано с выработкой плацентой гормонов, необходимых для обеспечения развития плода. Такие гормоны снижают чувствительность к инсулину, и, соответственно, организму требуется больше инсулина.

Каждый месяц беременности характеризуется своими особенностями, которые могут представлять определенную сложность как для здоровых женщин, так и для женщин с диабетом. Любая беременность — это процесс постоянного обучения; не отчаивайтесь, если поиск правильного пути окажется для Вас тяжелым. На уровень сахара в крови может оказывать влияние множество факторов. Ваша главная задача — приложить максимум усилий, чтобы показатели сахара в крови были максимально близкими к нормальным. Наградой за Ваши старания будет рождение здорового ребенка. Вам потребуется выполнять тщательный мониторинг уровня сахара в крови и регулярно обсуждать полученные результаты и наблюдаемые изменения со своей командой медицинских профессионалов.
Уровень HbA1c во время беременности
В отличие от обычных показателей уровня сахара в крови, которые меняются часто, в зависимости от интенсивности физической нагрузки и потребляемой пищи, уровень гликированного гемоглобина HbA1c меняется медленно, что обеспечивает надежность этого показателя для оценки успешности лечения диабета. Именно благодаря этому анализ на HbA1c считается основным индикатором контроля диабета в течение первого триместра. Согласно рекомендациям Национального института здравоохранения и совершенства медицинской помощи Великобритании (National Institute for Health and Care Excellence, NICE), целевой показатель HbA1c для беременных женщин с сахарным диабетом составляет 4,3 ммоль/л (774 мг/дл). 1
После 13 недели (во втором триместре) беременная женщина должна стремиться к достижению таких целевых показателей уровня сахара в крови:
- Перед едой: 3,5–5,9 ммоль/л (106 мг/дл)
- Через 1 час после еды: до 7,8 ммоль/л (140 мг/дл)
Диета во время беременности
Соблюдение диеты во время беременности представляет особую важность, ведь теперь, как и все беременные женщины, Вы едите за двоих. Наиболее остро вопрос соблюдения диеты стоит при диабете 2 типа — возможно, Вам понадобится внести изменения в свой рацион, чтобы избежать возникновения эпизодов гипо- или гипергликемии. Более того, Вам понадобится следить за тем, чтобы потребляемая Вами пища содержала все питательные вещества, необходимые для правильного развития плода. Беременные женщины с диабетом должны следовать правилам здоровой сбалансированной диеты. Чтобы правильное питание вошло в привычку и стало частью вашей повседневной жизни, начните придерживаться здоровой сбалансированной диеты еще до зачатия.
Физическая нагрузка во время беременности
Не ограничивайте свою физическую активность — физическая нагрузка во время беременности позволит Вам поддерживать свое тело в тонусе и здоровом духе. Регулярные физические упражнения также позволят избежать некоторых распространенных проблем при беременности, включая спазмы в ногах, варикозное расширение вен и усталость. 2 Если до беременности Вы не вели активный образ жизни, не следует пытаться изменить свои привычки за один день и догнать упущенное — занимайтесь с чувством меры. Возможно, Вам понравятся занятия ходьбой, плаванием, либо посещение специальных групповых занятий для беременных. Кроме того, физические упражнения после приема пищи помогут Вам снизить уровень сахара и предотвратить его резкие скачки — это естественный метод снижения потребности в инсулине при диабете как 1, так и 2 типа.
Гестационный диабет
Гестационный диабет — это непродолжительное заболевание, которое наблюдается у многих женщин во время беременности. Как правило, гестационный диабет диагностируется в период второго, либо третьего триместра, а также, в редких случаях, в период первого триместра. Выявление диабета на первых неделях беременности обычно свидетельствует о наличии диабета еще до зачатия.
Возникновение гестационного сахарного диабета обусловлено гормонами, которые вырабатываются в организме женщины во время беременности. Эти гормоны снижают эффективность инсулина, повышая риск развития инсулинорезистентности.
Для получения более подробной информации по интересующим вас вопросам, а также в случае возникновения особых запросов, свяжитесь со специалистами команды Medtronic.
https://www.katrenstyle.ru/diagnosis_treatment/gestatsionnyiy_saharnyiy_diabet
https://www.medtronic-diabetes.ru/zizn-s-diabetom/diabet-i-beremennost
