Содержание
К вопросу о лечении хламидийной инфекции у беременных женщин Текст научной статьи по специальности « Клиническая медицина»

Аннотация научной статьи по клинической медицине, автор научной работы — Синчихин Сергей Петрович, Мамиев Олег Борисович, Синчихина Марина Евгеньевна
В статье рассматриваются вопросы лечения урогенитального хламидиоза у беременных . Показано, что применяемая схема лечения хламидийной инфекции в сроке 16-18 недель беременности , с применением антибиотиков вильпрафена или эритромицина, виферона и йодоксида имеет высокую клиническую эффективность и может использоваться на практике.
Похожие темы научных работ по клинической медицине , автор научной работы — Синчихин Сергей Петрович, Мамиев Олег Борисович, Синчихина Марина Евгеньевна
Текст научной работы на тему «К вопросу о лечении хламидийной инфекции у беременных женщин»
© С.П. Синчихин, О.Б. Мамиев, М.Е. Синчихина, 2009
К ВОПРОСУ О ЛЕЧЕНИИ ХЛАМИДИЙНОЙ ИНФЕКЦИИ У БЕРЕМЕННЫХ ЖЕНЩИН Синчихин Сергей Петрович, доктор медицинских наук, профессор Мамиев Олег Борисович, доктор медицинских наук, заведующий кафедрой акушерства и гинекологии Синчихина Марина Евгеньевна, кандидат медицинских наук, врач
ГОУ ВПО «Астраханская государственная медицинская академия» Россия, 414000, г. Астрахань, ул. Бакинская, 121, тел. (8512) 56-76-66, E-mail: Doc_sinchihin@rambler.ru
В статье рассматриваются вопросы лечения урогенитального хламидиоза у беременных. Показано, что применяемая схема лечения хламидийной инфекции в сроке 16-18 недель беременности, с применением антибиотиков вильпрафена или эритромицина, виферона и йодоксида имеет высокую клиническую эффективность и может использоваться на практике.
Ключевые слова: беременные, урогенитальный хламидиоз, лечение.
S.P. Sinchikhin, O.B. Mamiev, M.E. Sinchikhina
TO THE QUESTION ABOUT TREATMENT OF CHLAMIDIAL INFECTION
IN PREGNANT WOMEN
The question to be discussed is the treatment of urogenital chlamydiosis in pregnant women. The used scheme of treatment in case with chlamidial infection with period of 16-18 weeks of pregnancy with antibiotics vilprafen or erythromycin, viferon and iodoxid was effective and may be recommended for practice as it was proved.
Key words: pregrant women, urogenital chlamydiosis, treatment.
Вопросы урогенитального хламидиоза привлекают внимание врачей различных специальностей: акушеров-гинекологов, дерматовенерологов, урологов, педиатров, терапевтов и др.
Микроб Chlamydia trachomatis вызывает в общей сложности до 20 разнообразных патологических состояний у человека. Значение хламидийной инфекции в патологии человека определяется многоочаговостью поражения. Наряду с поражением половых органов, хлами-дийная инфекция вызывает болезнь Рейтера, абдоминальные боли, острый перигепатит, узловую эритему и ряд других заболеваний. Поражения урогенитального тракта протекают вяло, малосимптомно, но приводят к выраженным изменениям внутренних половых органов у женщин и урогенитального тракта у мужчин [2, 4, 5].
Хламидии не являются нормальной микрофлорой человека. Их обнаружение указывает на наличие инфекционного процесса, а отсутствие клинических симптомов заболевания определяет лишь временное равновесие между микроорганизмом и хозяином в условиях, ограничивающих, но не препятствующих размножению патогенного внутриклеточного паразита. В этой связи хламидийная инфекция опасна и требует проведения лечебных и профилактических мероприятий [4, 5].
Любые инфекционные заболевания, имеющиеся или возникающие во время беременности, повышают риск инфицирования плода и новорожденного вследствие инвазии возбудителя или его токсического действия. Это может привести к угрозе прерывания беременности, преждевременным родам, высокой вероятности перинатальных потерь, рождения маловесного ребенка. C. trachomatis находят у 2,4-13,0% беременных, а среди планирующих беременность женщин с наличием различных гинекологических заболеваний — в 36,3% наблюдений. Исход беременности у женщин с генитальным хламидиозом чаще, чем в общей попу-
ляции, неблагоприятен за счет прекращения беременности на ранних сроках (замершая беременность, ранний выкидыш). Кроме этого, у 40-50% детей, рожденных от матерей с хла-мидийным цервицитом, обнаруживают C. trachomatis. Некоторые исследователи отмечают, что около 40% женщин, инфицированных хламидиями, рожают недоношенных детей на 3037 неделе беременности с массой тела 1,5-2,5 кг [1-5].
Новорожденные заражаются во время прохождения через родовые пути, но возможно и внутриутробное заражение. Хламидиоз у них часто выражается в коньюнктивите и пневмониях новорожденных. Высказывается мнение, что до 40% всех коньюнктивитов новорожденных обусловлены C. trachomatis. Ряд авторов указывают на возможную генерализацию хламидийной инфекции у новорожденных детей. Обычно генерализацию хламидийной инфекции можно заподозрить, если у матери имеется цервицит и септическое состояние у ребенка с признаками тяжелой пневмонии и коньюнктивита. В литературе приводятся данные о высокой частоте смертности детей на первом году жизни от хламидийной инфекции. Из других осложнений у новорожденного описаны острый отит, назофарингит, вульвовагинит, но все эти поражения сопровождаются коньюнктивитом [1-5].
Таким образом, приведенные факты указывают на необходимость проведения эрадика-ционной терапии в отношении C. trachomatis в прегравидарном периоде. Однако в ряде случаев приходится проводить лечение хламидийной инфекции и в гестационном периоде. Лечение урогенитального хламидиоза у беременных достаточно сложная задача. Имеется небольшое число лекарственных средств, которые обладают антихламидийным действием и безопасны для матери и плода.
Мы в своей практической работе в качестве противохламидийного антибиотика у беременных применяем вильпрафен или эритромицин. Оба препарата относятся к группе мак-ролидов. Считается допустимым применение указанных препаратов в любом сроке гестации
Вильпрафен назначается по 500 мг внутрь 3 раза в день, эритромицин — по 500 мг per os 4 раза в день. Длительность эрадикационной терапии с применением противохламидийного антибиотика должна составлять 14 дней, что связано с определенным циклом развития C. trachomatis.
Особенностью фармакокинетики вильпрафена является быстрое его распределение в организме и накопление в повышенных концентрациях в клетках и тканях, что обусловлено высокой липофильностью препарата. Большие концентрации вильпрафена в тканях организма обусловливают его высокую антихламидийную эффективность. Вильпрафен не связывается с цитохромом Р-450 и, в отличие от эритромицина, не оказывает на него никакого влияния. Поэтому при приеме вильпрафена скорость метаболизма других препаратов, которые могут применяться во время беременности, изменяется незначительно [ 1 ] .
На фоне антибиотикотерапии считаем необходимым назначение гепатопротекторов растительного происхождения, например хофитола. В состав этого препарата входит вытяжка из водного экстракта сока свежих листьев артишока. Биологически активными компонентами хофитола являются кофеоловая, хинная и аскорбиновая кислоты, флавоноиды, секви-терпенлактон, инулин, витамины группы В и ряд важных микроэлементов. Хофитол обладает антиоксидантным действием, защищает печеночные клетки, стабилизирует мембраны ге-патоцитов, стимулирует антиоксидантную функцию печени, улучшает углеводный и жировой обмен (Vidal, 2008). Наиболее важными эффектами хофитола при лечении урогенитального хламидиоза являются: антитоксический (за счет активации ферментативных систем печени), пробиотический (за счет наличия инулина), а также улучшение переносимости антибиотика (уменьшение диспепсических расстройств). Мы назначаем хофитол по 1 таблетке 3 раза в день одновременно с антимикробным средством в течение 2 недель.
Эффективность лечения хламидийной инфекции повышается при сочетании антибиотика и иммунокорригирующего препарата. При беременности допускается применение ин-терферонстабилизирующего препарата — виферон. Данный препарат в своем составе содер-
жит рекомбинантный интерферон, аскорбиновую кислоту и токоферола ацетат (Vidal, 2008). Интерферон участвует в процессах эрадикации патогенного микроорганизма путем непосредственного ингибирования процессов его транскрипции и репликации. Дополнительное поступление в организм беременной интерферона, входящего в состав препарата виферон, не способствует патологической активации иммунной системы и отторжения элементов фето- и плацентарного комплекса. Полученный рекомбинантным путем, интерферон не вызывает образование сенсибилизирующих антител в организме. Витамины С и Е, входящие в состав препарата виферон, оказывают не только сочетанное антиоксидантное действие, но и усиливают активность интерферона в 10-14 раз. Виферон беременным женщинам, в комбинации с противохламидийным антибиотиком, назначается по 500000 МЕ per rectum по 2 свечи в сутки с 12-часовым интервалом в течение 10 дней.
При проведении курса противохламидийного лечения у беременных необходимо проводить и местную терапию. Учитывая, что хламидии могут сочетаться с другими патогенными микроорганизмами и нарушениями биоценоза влагалища, санацию родовых путей следует проводить антисептическими средствами с широким антимикробным спектром действия (повидон-йод, хлоргексидин). При хламидийной инфекции мы используем вагинальные свечи йодоксид по 1 суппозиторию 2 раза в день в течение 10 дней.
По нашему мнению, комплексную терапию урогенитального хламидиоза необходимо начинать сразу после полного завершения эмбриогенеза, т.е. после 16 недель гестации. Лечение инфекционно-воспалительных изменений в органах урогенитальной системы у беременной в сроке до 20 недели гестационного периода предупреждает развитие или прогрес-сирование фетоплацентарной недостаточности.
Целью настоящего исследования явилось изучение эффективности применяемых схем комплексного лечения урогенитального хламидиоза у беременных.
Материалы и методы.
Под нашим наблюдением находилось 60 беременных женщин, у которых в первом триместре беременности впервые был диагностирован урогенитальный хламидиоз.
Верификация инфекционного агента хламидийной и микоплазменной инфекций во всех наблюдениях проводилась с помощью полимеразной цепной реакции (ПЦР). В некоторых случаях помимо ПЦР-диагностики осуществляли прямую иммунофлюоресценцию (ПИФ), т.е. проводили обнаружение хламидийных антигенов с помощью реагирующих с ними моно-клональных антител, коньюгированных с флюоресцирующими красителями. Материалом исследования для обнаружения внутриклеточных микроорганизмов являлся соскоб из уретры и цервикального канала. Кроме этого, проводилось бактериоскопическое исследование влагалищного мазка.
Пациенткам было рекомендовано провести обследование и лечение полового партнера, а также в период лечения и диспансерного наблюдения при сексуальных контактах использовать презерватив.
Комплексное лечение урогенитального хламидиоза проводилось на 16-18 неделе гестации и включало сочетанное применение антибиотика (вильпрафен или эритромицин) и препарата виферон, а также местную санацию влагалища йодоксидом. На фоне антибиотикоте-рапии пациенткам рекомендовали прием хофитола. Перечисленные препараты использовались по вышеуказанным схемам. После приема антибиотика проводилась профилактика развития дисбактериоза кишечника препаратами бифидумбактерин или бификол по 5-10 доз 3 раза в день в течение 10 дней.
Наблюдаемые были распределены на две группы в зависимости от применяемого антибиотика. В каждую группу было включено по 30 человек. Пациентки основной группы использовали вильпрафен, группы сравнения — эритромицин.
Пациентки обеих групп были сопоставимы по анамнестическим данным, имеющимся соматическим и гинекологическим заболеваниям. Наблюдаемые беременные женщины находились в возрасте от 18 до 30 лет. Средний возраст в основной группе составил 22,1±0,9
лет, в группе сравнения — 21, 7±0,8 лет. В основном встречались первобеременные женщины — 24 (80,0%) и 22 (73,3%) по группам, соответственно. Роды в анамнезе имели 4 (13,3%) пациентки из основной и 5 (16,6%) наблюдаемых из группы сравнения. На прерывание малого срока беременности указывали 6 (20,0%) и 4 (13,3%) женщины в наблюдаемых группах, соответственно.
У всех пациенток хламидийная инфекция диагностировалась впервые.
Ранний токсикоз встречался в основной группе у 10 (33,3%) женщин, в группе сравнения — у 8 (26,6%) пациенток. До начала лечения клинические проявления угрозы прерывания беременности отмечались у 7 (23,3%) и 6 (20,0%) женщин по группам, соответственно.
Эндоцервикоз диагностировался у 8 (26,6%) беременных в основной группе и у 11 (36,6%) — в группе сравнения.
В основной группе урогенитальный хламидиоз сочетался с другими инфекционно-воспалительными изменениями слизистой влагалища: трихомониазом, кандидозом, мико-плазмозом и бактериальным вагинозом, соответственно, в 2 (6,6%), 8 (26,6%), 6 (20,0%) и 11 (36,6%) наблюдениях.
Среди обследованных групп сравнения, перечисленные патологические состояния, влияющие на биоценоз влагалища, наблюдались у 3 (10,0%), 9 (30,0%), 4 (13,3%) и 8 (26,6%) беременных, соответственно.
В целом микст-инфекция в урогенитальной системе наблюдалась у 13 (43,3%) и 12 (40,0%) женщин по группам соответственно.
До начала лечения жалобы на выделения из половых путей предъявляли только пациентки, у которых диагностировали бактериальный вагиноз, трихомониаз, вагинальный кан-дидоз.
Антимикробное лечение все беременные перенесли удовлетворительно. Каких-либо нежелательных эффектов применяемых лекарственных препаратов не наблюдалось.
Повторное гинекологическое и лабораторное исследования после проведенного курса лекарственной терапии показало эффективность лечения бактериального вагиноза, трихомо-ниаза. Не были выделены также и возбудители микоплазменной инфекции у всех тех беременных женщин, у которых они ранее диагностировались. Повторные рецидивы вагинального кандидоза в последующие сроки беременности наблюдались у 5 (16,6%) и 7 (23,3%) беременных женщин по группам, соответственно.
Контрольное ПЦР-исследование, проведенное через месяц после лечения, показало, что хламидии не обнаруживались у 27 (90,0%) инфицированных беременных группы сравнения и у 29 (96,7%) основной группы.
У остальных 4 из 60 наблюдаемых нами беременных женщин, у которых с помощью ПЦР-исследования продолжала диагностироваться хламидийная инфекция, мы провели им-мунофлюоресцентную диагностику хламидиоза. Микроскопические исследования показали, что у 1 (3,3%) пациентки из основной группы сохранялась в исследуемом материале C. trachomatis. а у 3 (10,0%) женщин из группы сравнения обнаруживались единичные измененные хламидии (L-формы).
Можно сделать предположение, что неэффективность противохламидийной терапии у одной беременной из основной группы может быть связана с индивидуально высоким метаболизмом лекарственных средств в организме пациентки и низкой чувствительностью хла-мидий к применяемому антибиотику, а также недостаточностью применения при хламидий-ной инфекции только иммунокорригирующей терапии и местной санации влагалища. От повторного курса противохламидийного лечения со сменой антибиотика данная пациентка отказалась.
Для предупреждения возможного развития рецидива заболевания, учитывая наличие у некоторых беременных из группы сравнения L-форм хламидий, мы рекомендовали обследованным применение виферона по 2 свечи в сутки 3 дня в неделю через день в течение 1-3 месяцев, что, на наш взгляд, является патогенетически оправданным.
Лабораторный контроль за качеством лечения хламидиоза путем метода прямой имму-нофлюоресценции осуществлялся ежемесячно (всего 3 месяца). Измененные хламидии у пациенток в группе сравнения на фоне приема виферона исчезали через 1-3 месяца.
Анализ течения беременности и родов в изучаемых группах выявил следующие особенности. Фетоплацентарная недостаточность по группам (в основной и сравнения) наблюдалась у 6 (20%) и 5 (16,6%) беременных, гипоксия плода — у 4 (13,3%) и 3 (10,0%), многово-дие — у 1 (3,3%) и 2 (6,6%), соответственно.
Несвоевременное излитие околоплодных вод встречалось в основной группе в 4 (13,3%) наблюдений, в группе сравнения — в 5 (16,6%).
Оценка новорожденных по шкале Апгар на 1 минуте жизни составила в основной группе 7,01±0,75 балла, в группе сравнения — 6,85±0,45 балла. На 5-й минуте жизни этот показатель, соответственно, составил 8,10±0,25 балла, в группе сравнения — 7,55±0,95 балла.
В послеродовом периоде инфекционно-воспалительные осложнения у родильниц и их новорожденных детей в исследуемых группах не наблюдались.
Таким образом, проведенное исследование показало высокую эффективность применяемой схемы комплексного лечения урогенитального хламидиоза у беременных женщин (в сроке 16-18 недель гестации) с использованием противохламидийного антибиотика (вильп-рафена или эритромицина), интерферонсодержащего препарата (виферона), местной санации вагинальными свечами йодоксид. В целом, эрадикационная терапия при использовании вильпрафена в комплексном противохламидийном лечении была выше, чем при применении другого антибиотика — эритромицина. Применение виферона усиливает антимикробное действие других лекарственных препаратов и в большинстве случаев способствует полной элиминации возбудителя, не вызывает неблагоприятного влияния на течение беременности и развитие плода. Использование вагинальных свечей йодоксид достаточно эффективно устраняет патогенные микроорганизмы и снижает колонизацию условно патогенной флорой слизистой оболочки влагалища. Применение растительного адаптогена, препарата хофитол, способствует хорошей переносимости антибиотикотерапии беременными женщинами. Указанная схема лечения урогенитального хламидиоза рекомендуется для практического применения.
1. Лукач А. А., Коновалов В.И., Герасимова Н.М., Полянин Д.В. Применение вильпрафена в комплексном лечении больных с сочетанием эндометриоза и хламидиоза // Акушерство и гинекологии — 2003. — № 3. — С.52-53.
2. Прилепская В.Н., Кондриков Н.И., Устюжина Л. А. Хламидийная инфекция в гинекологии // Акушерство и гинекология. — 1998. — № 4. — С. 11-13.
3. Руководство по амбулаторно-поликлинической помощи в акушерстве и гинекологии / под ред. В.И. Кулакова, В.Н. Прилепской, В.Е. Радзинского. — М.: ГЭОТАР-Медиа, 2006. — С. 840-846.
4. Савичева А.М., Башмакова М.А. Урогенитальный хламидиоз у женщин и его последствия. — Н. Новгород: Изд-во НГМА, 1998. — 182 с.
5. Серов В.Н., Цветаева Т.Ю., Шаповаленко С. А., Поспелова В.В., Сорокин С.В., Аваков А.Э. Комплексное лечение урогенитальных негонококковых инфекций у женщин репродуктивного возраста // Мед.-фарм. вестник. — 1996. — № 4-5. — С. 32-37.
Хламидиоз у женщин

Хламидиоз у женщин — это урогенитальное венерическое заболевание, вызываемое хламидиями. Более чем в половине случаев протекает бессимптомно. При манифестном течении или рецидиве пациентки могут жаловаться на зуд во влагалище, рези при мочеиспускании, слизистые или гнойно-слизистые бели, боли внизу живота, пояснице, паховой области. При длительном персистировании заболевания единственным признаком хламидиоза может быть бесплодие. Для диагностики используют гинекологический осмотр и лабораторные методы исследования. Схема лечения включает этиотропные антибиотики, антимикотические, эубиотические и иммуномодулирующие препараты.
МКБ-10
- Причины
- Факторы риска
- Патогенез
- Классификация
- Симптомы хламидиоза у женщин
- Осложнения
- Диагностика
- Лечение хламидиоза у женщин
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Хламидиоз является наиболее распространённым заболеванием, передающимся половым путём. Ежегодно в мире регистрируют более 105 млн. новых случаев урогенитальной хламидийной инфекции. Болезнь выявляют у 30-50% пациенток с воспалительным поражением половых органов и у 10-40% взятых на учёт беременных. Обычно заражаются женщины в возрасте 16-25 лет. В последние годы патологию всё чаще диагностируют у девочек-подростков, рано начавших сексуальную жизнь. Важность своевременного обнаружения и лечения хламидийной инфекции напрямую связана с её широкой распространённостью, частым бессимптомным или латентным течением, существенным влиянием хламидиоза на репродуктивную функцию женщины.

Причины
Возбудитель заболевания — высококонтагиозная грамотрицательная бактерия Chlamydia trachomatis, тропная к цилиндрическому и переходному эпителию. Хламидия является облигатным внутриклеточным паразитом и существует в двух клеточных формах (тельцах) — высокоинфекционных внеклеточных элементарных и репродуктивных внутриклеточных ретикулярных. Полный цикл развития микроорганизма занимает от 1 до 3 суток и завершается полным разрушением поражённой эпителиальной клетки. Существует два основных пути заражения хламидиозом:
- Контактно-половой. Источником инфицирования становится сексуальный партнёр с клиническими проявлениями или бессимптомным течением заболевания. Заражение происходит во время вагинальных, анальных или оральных половых контактов.
- Вертикальный интранатальный. Хламидии могут передаваться от матери новорожденному ребёнку при прохождении через поражённые инфекцией родовой пути. Случаи антенатального (внутриутробного) распространения заболевания не зафиксированы.
Вероятность заражения хламидиями контактным бытовым способом маловероятна, но не исключена. Бактерия отличается крайне низкой устойчивостью к действию разрушающих факторов окружающей среды: высушиванию, ультрафиолетовому излучению, высокой температуре, спирту и антисептическим растворам. Вместе с тем, на натуральных тканях при температуре до +18°С микроорганизм может сохранять свою жизнеспособность до двух суток. Поэтому в семьях с низким уровнем гигиены при наличии человека, активно выделяющего хламидии, теоретически возможна передача инфекции через постельные или туалетные принадлежности.
Факторы риска
Риск заражения увеличен у женщин, имеющих низкий социально-экономический статус. Предрасполагающими факторами для заражения хламидиями являются:
- ранний половой дебют;
- частая смена половых партнёров;
- секс без использования барьерных контрацептивов;
- злоупотребление психоактивными веществами.
Патогенез
Выделяют несколько стадий развития хламидиоза у женщин. Сначала возбудитель в виде элементарных телец попадает в организм, проникает в клетки цилиндрического эпителия и переходит во внутриклеточную ретикулярную форму. Первичный очаг хламидийной инфекции обычно локализован в слизистой цервикального или уретрального канала. Интенсивное внутриклеточное размножение бактерии приводит к разрушению эпителиальной клетки и дальнейшему распространению инфекции. По мере накопления возбудителя могут проявляться и усиливаться клинические признаки болезни. В большинстве случаев хламидиоз протекает бессимптомно, пациентка становится источником заражения для партнёров.
При снижении иммунитета и наличии предрасполагающих факторов (истмико-цервикальной недостаточности, абортов и других инвазивных вмешательств, установке ВМС) хламидии распространяются восходящим путём. В воспалительный процесс вовлекаются матка, маточные придатки, брюшина. Не исключен лимфогенный или гематогенный способ распространения инфекции, что подтверждается выявлением очагов хламидиоза в других органах и тканях (суставах, конъюнктиве глаз и пр.). Часто хламидии ассоциируются с другими возбудителями ИППП (трихомонадами, гонококками, бледными трепонемами, вирусом генитального герпеса и т. п.), что усугубляет течение заболевания.
Классификация
При выделении отдельных клинических форм учитывают давность заражения, выраженность проявлений и вовлечение в процесс различных органов. В зависимости от остроты течения и давности инфицирования специалисты в сфере гинекологии различают следующие варианты хламидиоза у женщин:
- Свежий. Заражение произошло не позднее двух месяцев назад, поражаются преимущественно нижние отделы урогенитального тракта (цервикальный канал, влагалище, уретра).
- Хронический. Заболевание длится два и более месяца, характеризуется бессимптомным либо рецидивирующим течением с распространением воспаления на тазовые органы.
С учётом топографии распространения инфекционного процесса выделяют:
- Локальное поражение урогенитальных органов: эндоцервицит, уретрит, кольпит, бартолинит.
- Восходящее распространение инфекции: эндометрит, сальпингит, аднексит, перигепатит, пельвиоперитонит, перитонит.
- Экстрагенитальные поражения: фарингит, конъюнктивит, воспаление аноректальной области, артрит и др.
Симптомы хламидиоза у женщин
Длительность инкубационного периода, при котором симптомы инфекции отсутствуют, составляет от 5 до 35 дней (в среднем — 3 недели). Более чем у 60% пациенток наблюдается бессимптомное течение. При свежем хламидиозе женщина может отмечать дискомфорт и жжение в области вульвы и влагалища, рези во время мочеиспускания и помутнение мочи (при вовлечении в процесс слизистой уретрального канала), увеличенное количество слизистых или желтоватых слизисто-гнойных белей. Иногда выявляется повышение температуры до субфебрильных цифр.
В период обострения при рецидивирующем хламидиозе появляются признаки восходящего распространения заболевания с вовлечением в процесс матки и придатков. Женщина жалуется на ноющие или тянущие боли в нижней части живота, паховой области, пояснице. Болезненные ощущения усиливаются перед месячными, при половом акте, резких движениях и физических нагрузках.
Менструальная функция обычно не нарушена. При значительной давности инфекционного процесса и развитии хронического аднексита может нарушаться эндокринная функция яичников и овариально-менструальный цикл. Месячные становятся нерегулярными, болезненными, редкими, обильными или, наоборот, скудными. Зачастую единственным признаком длительного бессимптомного течения урогенитального хламидиоза является бесплодие.
Осложнения
Хламидийная инфекция у женщин чаще всего осложняется трубно-перитонеальным бесплодием вследствие облитерации спайками маточных труб и спаечного процесса в полости малого таза. У больных хламидиозом чаще наблюдаются самопроизвольные аборты, внематочная беременность, хориоамниониты, гипотрофия плода, преждевременное излитие околоплодных вод. Серьёзным осложнением является распространение воспаления на брюшину с возникновением периаппендицита или острого фиброзного перигепатита (синдрома Фитц-Хью-Куртиса). У женщин с наследственной предрасположенностью может развиться синдром Рейтера, при котором поражение урогенитальной сферы сочетается со специфическим конъюнктивитом и асимметричным артритом.
Диагностика
Поскольку клиническая симптоматика при хламидиозе у женщин является скудной и неспецифичной, ведущее место в диагностике играют результаты исследований. Для подтверждения диагноза врач-гинеколог назначает пациентке:
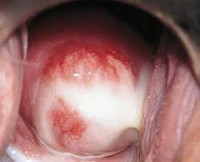
- Осмотр на кресле в зеркалах. При свежей инфекции экзоцервикс гиперемирован, на его поверхности могут обнаруживаться эрозии, а в зоне наружного маточного зева — специфические лимфоидные фолликулы. У пациенток с хроническим хламидиозом при бимануальной пальпации прощупываются тяжистые, уплотнённые, болезненные придатки.
- Обнаружение хламидий в мазке. Приоритетным методом диагностики считается посев мазка на флору, чувствительность хламидий к антибиотикам в процессе исследования обычно не определяется. Молекулярно-генетическая диагностика (ПЦР) направлена на выявление фрагментов ДНК возбудителя в урогенитальном соскобе.
- Серологические методы. Антитела к хламидиям выявляются в сыворотке крови даже после перенесенного заболевания. С помощью РСК оценивают наличие антихламидийных IgA и сероконверсию IgG (при восходящей инфекции титр антител в парных сыворотках нарастает в 4 и более раза). Высокой специфичностью отличаются методы РИФ и ИФА. Диагноз урогенитального хламидиоза можно считать достоверно подтверждённым при положительных результатах минимум двух разных методов, одним из которых является ПЦР.
- Проверка проходимости маточных труб. Следует учитывать, что восходящая хламидийная инфекция осложняется развитием спаек в малом тазу и фаллопиевых трубах. При наличии показаний для оценки трубной проходимости пациентке проводят ультразвуковую гистеросальпингоскопию, гистеросальпингографию, сальпинго- и фаллопоскопию, лапароскопическую хромосальпингоскопию.
Дифференциальная диагностика выполняется с другими ИППП (гонореей, трихомониазом, уреаплазмозом и т. д.). При наличии экстрагенитальных поражений может потребоваться консультация офтальмолога, ревматолога, ортопеда, хирурга, уролога, дерматовенеролога.
Лечение хламидиоза у женщин
Поскольку чувствительностью к антибиотикам обладают только ретикулярные формы микроорганизма, основным методом терапии является использование фторхинолонов, тетрациклинов и макролидов, способных накапливаться внутриклеточно. При неосложнённых формах хламидиоза курс этиотропного лечения составляет 7-10 дней, при наличии осложнений — 2-3 недели. Параллельно с антибиотиками показаны препараты для профилактики осложнений и нормализации иммунитета. Обычно с этой целью назначаются:
- Антимикотические средства. Применение нистатина, флуконазола и других препаратов этой группы позволяет предупредить развитие кандидоза.
- Эубиотики (пробиотики). Приём пробиотических препаратов на фоне курса антибактериального лечения и в течение 10 дней по его окончании направлен на профилактику дисбактериоза.
- Иммуномодуляторы. Нормализация иммунного статуса улучшает элиминацию бактерий за счёт угнетения их размножения внутри клеток.
После завершения курса антибиотикотерапии пациентке показаны средства, восстанавливающие естественный биоценоз влагалища. Для подтверждения излечения через 3-4 недели по окончании приёма антибиотиков и после 3-х последующих менструаций проводится контрольное лабораторное исследование. До выздоровления больной рекомендовано воздержаться от незащищённого секса.
Прогноз и профилактика
При своевременном обнаружении и адекватном лечении прогноз благоприятный. Обычно при отсутствии осложнений хламидиоз у женщин полностью излечивается за 1-2 недели. Поздняя диагностика и хроническое персистирующее течение процесса сопряжены с высоким риском образования спаек и развития трубно-перитонеального бесплодия. Для профилактики хламидийной инфекции рекомендовано воздерживаться от половых контактов с малознакомыми партнёрами, использовать средства барьерной контрацепции. Для предупреждения возможных осложнений при хронической инфекции важно проходить регулярные осмотры у гинеколога и добросовестно принимать назначенные препараты.
https://cyberleninka.ru/article/n/k-voprosu-o-lechenii-hlamidiynoy-infektsii-u-beremennyh-zhenschin
https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/chlamydia