Содержание
Морковный сок

Морковь никак нельзя отнести к экзотическим плодам, о пользе которых ходят легенды. Может быть, потому, что для русских морковка — самый обыкновенный корнеплод, который можно вырастить практически везде: на любом огороде, в поле, на даче, даже на балконе, причём в любом климате. Однако, если рассмотреть этот простой овощ повнимательнее, станет понятно, что он как раз и обладает теми чудодейственными свойствами, о которых слагают легенды.
В древние времена люди знали о пользе моркови гораздо больше, чем мы сегодня — а ведь у них не было такой развитой науки, электронных микроскопов, биохимических анализов и прочих премудростей. Например, древние греки знали о лечебных свойствах морковного сока абсолютно всё, и применяли его при лечении многих заболеваний; римляне просто любили морковь, считая её прекрасным лакомством, которое римские дамы ели вместо конфет. Может, поэтому они были такими красавицами?
Что касается нашей страны, то про пользу моркови наши предки знали уже в XV веке, и выращивали её в больших количествах на своих огородах.
Полезный состав моркови: витамины и микроэлементы
Конечно, нужно отдать должное современной науке: ведь благодаря исследованиям учёных мы знаем, что морковь — это настоящая кладовая полезных витаминов, микро- и макроэлементов, а антиоксиданты, содержащиеся в ней, способны предупреждать возникновение и развитие злокачественных опухолей. Особенно мощными антиоксидантными свойствами отличается витамин А, в который превращается поступающий в наш организм каротин, и лучше всего он усваивается, когда мы пьём сок, выжатый из моркови.
Именно о морковном соке мы постараемся немного рассказать в этой статье: о его пользе, о том, какие болезни он лечит, кому можно его пить, а кому стоит быть осторожнее, и даже о том, почему морковный сок помогает загорать.
Морковный сок: cостав, польза и показания
Кроме каротина, в соке моркови содержатся флавоноиды, ферменты, витамины Е, С и D, витамины группы В, никотиновая кислота, железо и фосфор, калий и магний, а также селен — очень важный элемент.
Недавние научные исследования показали, что в моркови есть фитонциды, похожие на те, что содержатся в чесноке или луке, и они почти так же эффективно убивают микробы и вирусы. Обычно, когда начинается эпидемия гриппа, врачи советуют нам употреблять лук и чеснок, но как это можно сделать? Во-первых, лук и чеснок не все переносят и любят, а во-вторых — они оставляют очень резкий и даже неприятный запах. Представляете, каким будет воздух в офисе, если все сотрудники в период эпидемии каждое утро будут есть лук или чеснок?
Морковный сок не оставляет никакого запаха, от него не будет болеть желудок, да и на вкус он гораздо приятнее. Кроме того, он повышает иммунитет и жизненный тонус, очищает организм и улучшает процесс кроветворения. Если часто пить морковный сок, то уровень холестерина в крови всегда будет в норме, и даже тяжёлые металлы не будут задерживаться в организме. Откуда тяжёлые металлы? Мы ведь живём в промышленных городах.
Очень интересной особенностью каротина является то, что он способствует нормальному синтезу женских половых гормонов, которые помогают нам дольше оставаться молодыми, красивыми и сексуальными. Поэтому морковный сок стоит почаще пить всем женщинам.
Любопытное исследование было проведено итальянскими психологами: оказывается, женщины, которые любят морковь и морковный сок, чувствуют себя более свободными в сексуальном плане. Они с лёгкостью носят привлекательную, даже эротическую одежду, без проблем общаются и знакомятся с мужчинами, а в постели творят чудеса. В моркови содержится удивительное вещество, которого нет ни в одном другом овоще — даукостерин. Оно относится к эндорфинам и возбуждает центр удовольствия в мозгу, а также часто используется в препаратах для повышения потенции.
Очень полезен морковный сок беременным и кормящим матерям. Им нужно обязательно пить свежий, только что приготовленный сок — это улучшает качество грудного молока. Вместо того, чтобы пить аптечные препараты кальция, попробуйте постепенно ввести в свой рацион морковный сок, и доведите его употребление до 0,5 л в день. Кальций, содержащийся в моркови, усваивается полностью, тогда как синтетические препараты наш организм часто воспринимает всего на 3-5%.
Морковный сок улучшает аппетит, способствует пищеварению и выведению шлаков, даже очищает кровь; улучшает не только зрение, но и состояние зубов. Нервная система тоже укрепляется: не спешите глотать успокоительное, а выпейте стакан свежего морковного сока — последствия стресса будут смягчены.

Лечение морковным соком. Свойства морковного сока
С помощью морковного сока можно облегчить, а иногда даже вылечить, при правильном применении, довольно серьёзные хронические заболевания: мочекаменную болезнь, экземы, дерматиты, атеросклероз, различные воспаления и бесплодие. Витамин А эффективнее усваивается нашим организмом именно из моркови: в такой форме он помогает нормальному функционированию женских половых органов, и особенно полезен для здоровья яичников.
В народной медицине соком моркови лечили язвы, гнойные раны, ожоги и обморожения. Это свойство морковного сока позволяет использовать его в комплексном лечении онкологических заболеваний, так как он может растворять новообразования. Детям и подросткам, а также людям с неустойчивой психикой морковный сок просто жизненно необходим, так как перевозбуждение и негативные эмоции часто становятся благоприятной почвой для развития онкологии в будущем, а морковный сок предупреждает эти процессы.
Лечение морковным соком лучше начинать, предварительно посоветовавшись с врачом, и в любом случае не стоит употреблять его более 2-х литров в день.
Морковный сок: противопоказания
И всё же, каким бы целебным действием не обладал морковный сок, к его употреблению тоже есть противопоказания. При язве желудка, гастрите с повышенной кислотностью и колите морковный сок пить нельзя, а диабетикам следует пить его осторожно и понемногу.
Большие количества морковного сока могут привести к сонливости и вялости, вызвать даже головную боль и температуру, а кожа может пожелтеть. В этом случае нужно прекратить пить морковный сок вообще, и вернуться к нему тогда, когда нормальное самочувствие восстановится, но пить его уже в разумных количествах.
Некоторые известные диетологи считают, что такое состояние может быть вызвано резким процессом очищения печени, когда шлаки, скопившиеся в протоках и проходах, начинают быстро растворяться. Если шлаков скопилось много, то кишечник и почки не справляются с их выведением, и шлаки, растворившись, идут через кожу. Как правило, цвет шлаков жёлтый или оранжевый, поэтому кожа желтеет.
Так что изменение цвета кожи вызвано не цветом морковного сока, а его действием на внутренние органы. Уменьшив потребление сока, можно решить эту проблему постепенно, и избежать резких проявлений симптомов очищения.
Морковный сок для загара
Среди многих женщин существует убеждение, что морковный сок улучшает цвет загара. Это так, но цвет оранжевой моркови здесь ни при чём. Как уже известно, морковь, как и сок из неё, содержит много каротина, а каротин способствует усиленной выработке меланина, отвечающего за красивый загар.
С этой целью можно пить не только морковный, но и абрикосовый сок, желательно перед тем, как идти на пляж или в солярий, а также во время процесса загара. Кстати, если к соку добавить пару капель эфирного масла — апельсинового, мандаринового или лимонного, то вы будете защищены от солнечных ожогов.
Собираясь выжать сок из моркови, выбирайте её тщательнее. Пользу может принести только сок из достаточно чистой моркови, а не из той, которая выращена на химических удобрениях. Поэтому старайтесь узнать, где выросла морковь, сок из которой вы собираетесь использовать для оздоровления, а иначе можно получить противоположный результат.
Диета при панкреатите

При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
- липаза — расщепляет жиры;
- лактаза, амилаза, мальтаза и инвертаза превращают углеводы в моносахара — глюкозу, галактозу и фруктозу;
- трипсин — обеспечивает усвоение организмом белков.
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
- Злоупотребление алкоголем. Более половины наблюдений (с.36-47) панкреатита связано с регулярным потреблением больших доз спиртного.
- Панкреатит часто развивается при желчнокаменной болезни, травмах живота, образовании кист в желчных протоках, злокачественных образованиях в железе.
- Заболевание может быть побочным эффектом приема некоторых лекарственных препаратов, например, диуретиков.
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
- Сильная боль в левом подреберье, отдающая в другие органы. Болевой приступ длится примерно полчаса-час. Особенно сильно боль чувствуется в положении лежа на спине. Приступ усиливается после приема пищи, особенно жареной и острой, и любых спиртных напитков.
- Рвота, часто неукротимая с примесью желчи и горьким привкусом. Постоянная тошнота, не проходящая после рвоты.
- Субфебрильная или высокая температура.
- Иногда из-за нарушения оттока желчи наблюдается пожелтение глазных белков, очень редко — желтый оттенок кожи.
- В некоторых случаях болевой синдром сопровождается изжогой и вздутием живота.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
- диареей,
- вздутием живота,
- изменением характера каловых масс — они приобретают липкую консистенцию из-за большого количества жира в них и плохо смываются со стенок унитаза.
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
- сильная опоясывающая боль,
- тошнота,
- рвота,
- нарушения в работе кишечника.
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
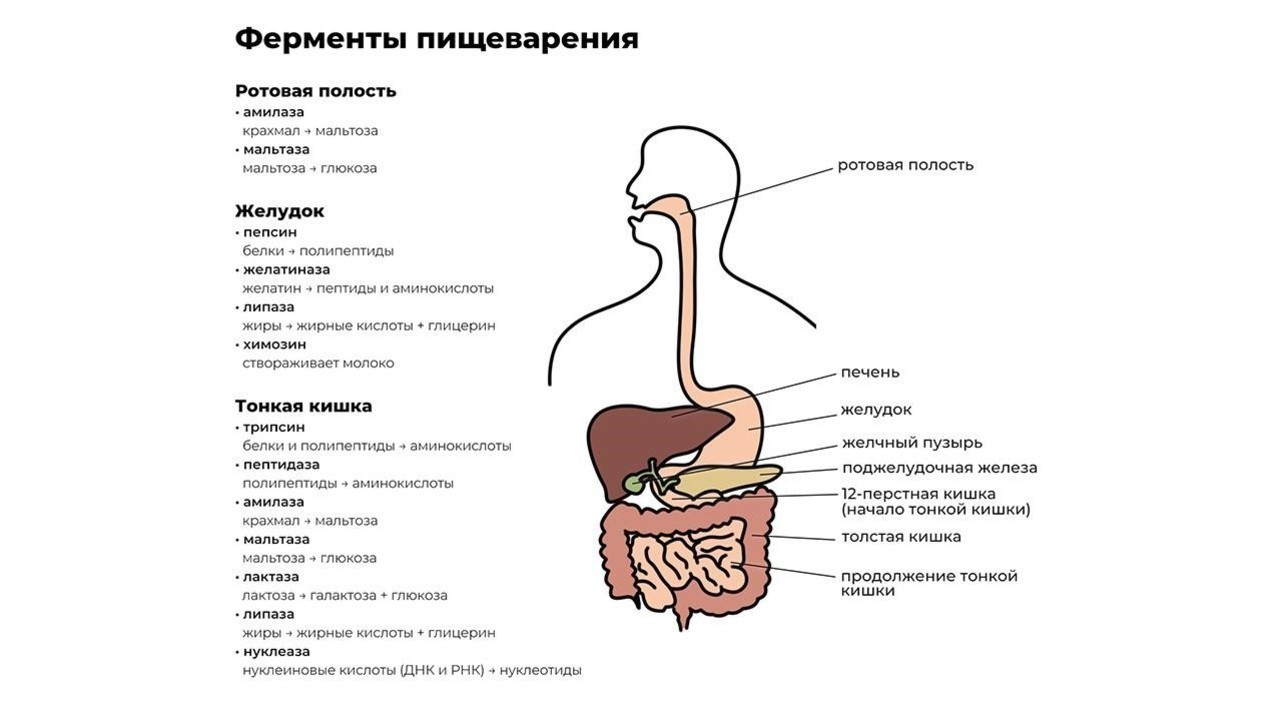 Рисунок 1. Некоторые важные ферменты пищеварения. Источник: Jason Northwest
Рисунок 1. Некоторые важные ферменты пищеварения. Источник: Jason Northwest
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
Некрепкий чай с добавлением лимона и небольшим количеством сахара
Разбавленные водой овощные и фруктовые соки
Компоты и морсы из свежих фруктов без сахара
Шоколад и какао
Любой алкоголь, включая пиво
Овощные супы без поджарки
Крупяные супы или суп с лапшой
Борщ на бульоне из постного мяса без поджарки
Классический борщ с поджаренными овощами
Щавелевый суп или суп со шпинатом
Окрошка на кефире, квасе или сыворотке
Гречневая, овсяная, рисовая каша на воде или на разбавленном молоке
Плов с сухофруктами
Запеканки и пудинги из круп
Индейка и курица без кожи, предпочтительно белое мясо
Морепродукты – в ограниченном количестве
Морская рыба (2-3 раза в неделю)
Молочные сосиски – очень ограниченно
Жирная речная рыба
Рыбные и мясные консервы
Хлеб с отрубями
Любая сладкая выпечка
Изделия из сдобного теста
Жареные пирожки с любой начинкой
Кисломолочные продукты низкой жирности
Натуральные йогурты без добавок
Жирные кисломолочные продукты
Сильно соленые рассольные сыры
Помидоры (только в стадии ремиссии и в небольшом количестве)
Консервированные и маринованные
Кукуруза, спаржа, баклажаны, редька и редис
https://www.pozvonochnik.info/text/24/content/492/
https://medportal.ru/enc/gastroenterology/pancreas/dieta-pri-pankreatite/

