Содержание
Постменопауза — симптомы и лечение
Что такое постменопауза? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.

Определение болезни. Причины заболевания
Постменопауза — это один из периодов угасания репродуктивной функции, который начинается после менопаузы и длится до 65-70 лет или до конца жизни. Этот этап требует от женщины особого внимания к состоянию своего здоровья, так как в это время её организм подвержен развитию различных заболеваний.
Наступлению постменопаузы предшествуют пременопауза и сама менопауза [13] .
Пременопауза — это период, когда месячные становятся нерегулярными. Он может длиться несколько лет до наступления последней менструации.
Пременопауза может наступить в любом возрасте за 1-3 года до менопаузы. Возраст начала данного периода зависит от генетических и индивидуальных особенностей женского организма. На этапе пременопаузы у женщины начинают проявляться вазомоторные и эмоционально-психические расстройства: появляются приливы, отмечается неустойчивость настроения, изменяется гормональный профиль, который определяется по анализам крови. Как правило, в это время начинает повышаться уровень ФСГ — гормона гипофиза, стимулирующего работу яичников. Уровень эстрогенов может оставаться в норме за счёт усиленной выработки ФСГ.

Так как яичники начинают неравномерно вырабатывать женские половые гормоны, цикл становится нерегулярным, а со временем полностью прекращается. Это говорит о том, что процесс созревания и выхода яйцеклетки уже не происходит.
Хаотичный выброс гормонов в период пременопаузы может приводить к различным женским заболеваниям:
- гиперплазии эндометрия — чрезмерному разрастанию внутреннего слоя матки, который обычно отторгается во время месячных. Это нарушение приводит к аномальным маточным кровотечениям, которые не связаны с менструальным циклом;
- кистам яичников — разрастанию неовулировавших фолликулов под действием повышенного уровня гормонов гипофиза.
Менопауза — это период, при котором менструации отсутствуют на протяжении одного года. Как правило, менопауза развивается в возрасте 50-55 лет. Наличие менструальноподобных кровянистых выделений в более позднем возрасте может свидетельствовать о гинекологической патологии, порой очень серьёзной, такой как рак гениталий. Это повод немедленно обратиться к врачу.
Наступление постменопаузы сопровождается признаками климакса, который беспокоит практически всех женщин (за редким исключением) [1] . Его проявления зависят от исходного состояния здоровья, выработанных привычек поведения, адаптационных способностей организма, активности эндокринных систем и возможности вести здоровый образ жизни [11] . Средняя продолжительность климакса составляет около 5 лет [2] .
Симптомы постменопаузы
Все симптомы постменопаузы, сопровождаемой климаксом, можно разделить на три большие группы:
- вазомоторные и эмоционально-психические симптомы;
- урогенитальные и кожные симптомы;
- поздние обменные нарушения.
Вазомоторные симптомы особенно выражены в первые несколько лет постменопаузы. К ним относятся:
- приливы, при которых повышается потливость и появляются красные пятна на лице, шее и груди (так называемое «сосудистое ожерелье») — могу наблюдаться на протяжении 7 лет и дольше [13] ;
- головные боли;
- пониженное или повышенное давление.
Гипертония может носить «кризовый» характер с ярко выраженной психоэмоциональной окраской. Она сопровождается ознобами, сердцебиением, перебоями (аритмией), затруднением дыхания.

Эмоционально-психические симптомы возникают у 13 % больных [2] [7] . Они включают в себя раздражительность, сонливость, утомляемость, слабость, беспокойство, забывчивость, невнимательность, снижение либидо. У 10 % женщин в постменопаузе наблюдается депрессия [2] .
У 13 % пациенток симптомы климакса протекают атипично с проявлением признаков, присущих аллергии: крапивницы, отёков на лице, вазомоторного ринита, непереносимости некоторых лекарств и продуктов питания [4] . Эти проявления свидетельствуют об изменении иммунной реакции организма, которое произошло с наступлением менопаузы. Также пациентку могут беспокоить приступы бронхиальной астмы, которые не поддаются лечению традиционными методами.
Другим атипичным признаком постменопаузы является климактерическая миокардиодистрофия, которая сопровождается появлением боли в груди. Взаимосвязь между выраженностью такой боли и данными ЭКГ практически отсутствует: даже при выраженном болевом синдроме ЭКГ картина изменения либо незначительные, либо вовсе не выявляются.
Пациентки с таким нарушением обычно обращаются к терапевту с подозрением на ишемическую болезнь сердца. Но в отличие от ИБС, боли в сердце при климаксе постоянные и поддаются лечению гормональными препаратами.
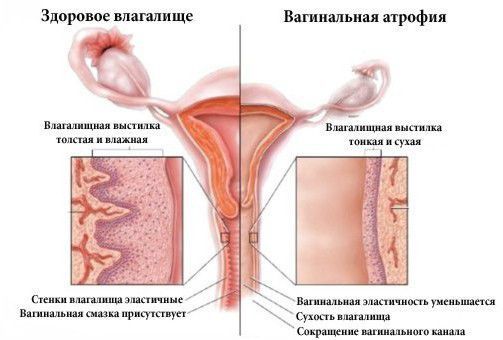
Урогенитальные расстройства встречаются более чем у 50 % женщин старше 55 лет. К таким расстройствам относятся:
- сухость во влагалище;
- боль и кровянистые выделения во время и после полового акта;
- зуд и жжение в области половых органов;
- частые, болезненные, непроизвольные мочеиспускания;
- потеря мочи во время сна, кашля, чихания и физических нагрузок;
- императивные (непреодолимые) позывы к мочеиспусканию;
- рецидивирующие циститы[4] ;
- снижение тонуса мышц промежности, которое приводит к опущению половых органов [5] .
Женщины чаще всего стесняются говорить об этих симптомах. Однако умалчивать о них во время приёма не стоит, так как они могут повлиять на постановку диагноза и тактику лечения.
К кожным признакам наступления постменопаузы относится резкое старение кожи — она становится сухой и морщинистой. Также сохнут слизистые оболочки, наблюдается ломкость ногтей, сухость и выпадение волос. Все эти изменения связаны с нехваткой эстрогенов, которая снижает образование коллагена в соединительной ткани.
У некоторых женщин усиливается рост волос на лице и снижается тембр голоса. Такие изменения вызываются усиленной выработкой андрогенов в яичниках при условии дефицита эстрогенов.
К поздним обменным нарушениям относятся:
- остеопороз — снижение плотности костей (обнаруживается у 30-50 % пациенток после 50 лет);
- сердечно-сосудистые заболевания;
- болезнь Альцгеймера.
Развитию остеопороза в большей степени подвержены женщины с низкой массой тела, пристрастием к курению и алкоголю. Его возникновение сопровождается болью в костях. У 30 % при данном нарушении костная ткань становятся настолько хрупкой, что даже незначительные травмы приводят к переломам костей предплечья, таза и шейки бедра [5] . Рост медленно уменьшается, осанка нарушается, подвижность позвоночника и суставов ограничивается.
Все перечисленные симптомы постменопаузального климакса могут встречаться у любых женщин. Более лёгкое течение климактерического синдрома наблюдается у японок [6] .
Патогенез постменопаузы
В основе всех изменений в постменопаузе лежит отсутствие синтеза эстрогенов. Яичники как бы «выключаются» и перестают выполнять репродуктивную функцию, производить яйцеклетки и вырабатывать гормоны для поддержания условий развития беременности. В ответ на недостаток эстрогенов гипофиз начинает усиленно синтезировать гонадотропин ФСГ. Поэтому в анализах крови у женщин в постменопаузе повышен уровень гормона ФСГ и снижен уровень эстрадиола [13] .
Со временем функцию выработки эстрогенов для поддержания обменных процессов в организме берут на себя надпочечники. Также в метаболизм эстрогенов включается жировая ткань. Поэтому у женщин в постменопаузе преобладают такие фракции эстрогенов, как эстрон и эстриол. Однако компенсаторные возможности организма у всех женщин разные. Этим и объясняется разнообразие и выраженность клинических проявлений в постменопаузе.
На фоне нехватки эстрогенов постепенно развивается остеопороз, нарушается функция мочевыводящих путей и половых органов. В случае урогенитальных проявлений в клетках слизистой оболочки влагалища понижается уровень гликогена и лактобацилл, из-за чего кислотно-щелочной баланс влагалища увеличивается до 5,5-6,8 pH . Такое изменение создаёт благоприятные условия для присоединения инфекции, особенно активируется кишечная флора. В результате развивается стойкий атрофический кольпит (воспаление влагалища), который трудно поддаётся лечению.
Классификация и стадии развития постменопаузы
В зависимости от преобладания тех или иных возрастных проявлений постменопаузу принято делить на два периода:
- раннюю постменопаузу — первые 8 лет от окончания менопаузы;
- позднюю постменопаузу — более 8 лет после окончания менопаузы [1] .
В раннюю постменопаузу преобладают эмоционально-психические и вазомоторные нарушения, такие как частая смена настроения, чувство тревоги, плаксивость, раздражительность, бессонница, приливы, потливость и неустойчивость артериального давления. Эти нарушения возникают у 75 % женщин [1] .
Эмоционально-психические проявления обычно появляются ещё до наступления постменопаузы и беспокоят женщину в течение года после её окончания. Вазомоторные симптомы в виде приливов и других соматических проявлений присоединяются в самом начале постменопаузы и могут сохраняться в течение 3-5 лет.
Спустя 2-5 лет от начала постменопаузы проявляются урогенитальные симптомы в виде сухости влагалища, неприятных ощущений при половом акте, частом мочеиспускании и недержании мочи. Также в этот период начинаются изменения со стороны кожи, волос и ногтей.
В позднюю менопаузу на первый план выходят обменные нарушения в виде остеопороза, атеросклеротических поражений сосудов, нарушения мозгового кровообращения, болезни Альцгеймера и пр. Эти нарушения являются самостоятельными заболеваниями, требующими специфического лечения. Остеопороз, как правило, развивается постепенно и никак себя не проявляет. Его симптомы становятся заметными только спустя 10-15 лет после завершения менопаузы.
Тяжесть течения климактерического синдрома, который сопровождает постменопаузу, зависит от количества приливов в день. Согласно классификации учёного-гинеколога Е. М. Вихляевой, выделяют три степени тяжести климакса:
- лёгкая — до 10 приливов в сутки;
- средняя — от 10 до 20 приливов в сутки;
- тяжёлая — более 20 приливов в сутки, присоединение общесоматической симптоматики, значительно нарушающей состояние пациентки или приводящей к временной потере трудоспособности [12] .
Осложнения постменопаузы
У женщин с тяжёлыми приливами повышается риск развития гипертензии и сердечно-сосудистых заболеваний. Так как сосудистый тонус становится неустойчивым, снижается стрессоустойчивость, в крови повышается уровень холестерина, что в итоге может привести к развитию ишемической болезни сердца, нарушению мозгового кровообращения и деменции.
Одним из осложнений поздней постменопаузы является остеопороз. Он развивается из-за недостатка эстрогенов, который нарушает кальциевый обмен в организме. Кости становятся хрупкими, переломы возникают легко, буквально «на ровном месте».
Самый опас ный перелом в постменопаузе — перелом шейки бедра. Он никогда не срастается самостоятельно, т. е. без реконструктивных операций, и часто приводит к инвалидизации больных.
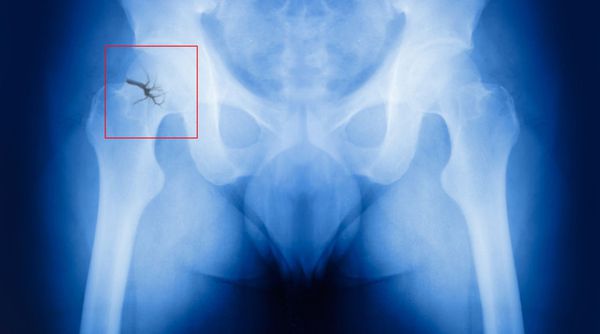
Замечено, что развитию остеопороза особенно подвержены худощавые пациентки. Это связано с дефицитом жировой ткани, которая принимает участие в синтезе эстрогенов. Поэтому у женщин с умеренно развитой подкожно-жировой клетчаткой уровень эстрогенов выше.
Ряд авторов к осложнениям постменопаузы также относят болезнь Альцгеймера [7] . Как правило, ею страдают люди старше 65 лет. Первые симптомы заболевания малозаметны. У пациентки нарушается кратковременная память, из-за чего она не может вспомнить недавно заученную информацию. Со временем болезнь прогрессиру ет до нарушения долговременной памяти, речи и ориентации в пространстве [1] . Как показали результаты исследования, риск появления данных симптомов у женщин, принимающих эстрогены во время постменопаузы, ниже, чем у других пациенток [15] .
К другим осложнениям постменопаузы можно отнести последствия психологических переживаний, связанные с климаксом. Бессонница и раздражительность приводят к невротизации больной, развивается быстрая утомляемость, плаксивость, невнимательность и синдром хронической усталости . Всё это значительно нарушает качество жизни женщины, приводя к потере работоспособности и «запуску» психосоматических заболеваний:
- язвы желудка и двенадцатиперстной кишки ;
- язвенного колита;
- нейродермита;
- бронхиальной астмы;
- артериальной гипертензии;
- гипертиреоза ;
- ревматоидного артрита .
Панические расстройства и расстройства сна, онкологические заболевания, инфаркт миокарда, синдром раздражённого кишечника, сексуальные расстройства, ожирение, нервная анорексия, булимия, — эти и многие другие расстройства также имеют основания считаться психосоматическими осложнениями постменопаузы [2] .
Диагностика постменопаузы
Первый этап диагностики включает в себя физикальное обследование : измерение роста, веса и индекса массы тела. Это необходимо для выявления риска обменных нарушений [13] .
Далее врач смотрит на результаты общего и биохимического анализов крови и показатели свёртывающей системы. Они позволяют выявить осложнения менопаузы и поздние обменные нарушения, такие как повышение уровня холестерина, изменение соотношения липидов, нарушение работы почек, печени и поджелудочной железы, а также наличие сахарного диабета и анемии .
Также важно изучить гормональный профиль . В постменопаузе отмечается повышение ФСГ. При развитии обменных нарушений, связанных с поражением щитовидной железы, изменяется уровень ТТГ, а при микроаденомах гипофиза повышается уровень пролактина [11] .
Обязательным является обследование на раковые клетки — цитология и кольпоскопия. Данные исследования проводятся раз в год в связи с высокой частотой развития рака шейки матки и вульвы в период постменопаузы.
Цитология — это исследование мазка, взятого с поверхности шейки матки и цервикального канала на раковые клетки. Предпочтение следует отдавать жидкостной цитологии, при которой биоматериал помещается не на стекло, как при традиционной цитологии, а в специальный контейнер с консервирующей жидкостью. Её информативность приравнивается к биопсии шейки матки.
Кольпоскопия — это исследование шейки матки под микроскопом с обработкой шейки матки кислотным реактивом и красителями. Оно позволяет выявить морфологически изменённые клетки и участки на слизистой шейки матки и вульвы.
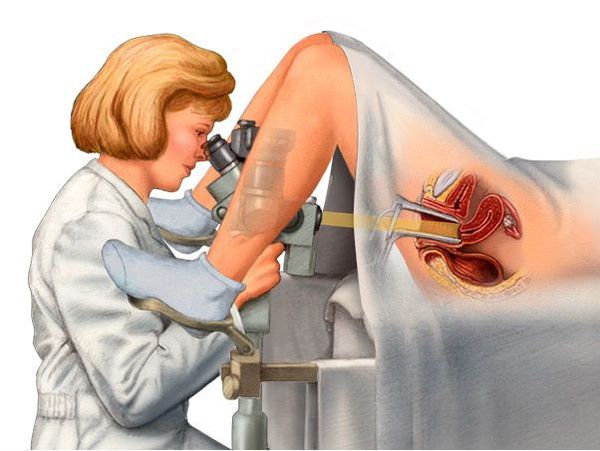
С целью выявления опухоли в молочных железах следует проводить маммографию — рентгенологический снимок груди в двух проекциях: прямой и косой (при необходимости — в боковой). В постменопаузе маммографию можно проводить в любой день. При отсутствии патологии маммография проводится раз в два года. Если при обследовании выявляются такие отклонения, как фиброзно-кистозная мастопатия , кисты молочных желёз , липомы или кальцинаты, то маммографию следует проводить ежегодно, чтобы отследить возможные изменения и вовремя диагностировать онкологический процесс.
В некоторых случаях производится ЭКГ , УЗИ , МРТ или КТ . Данные обследования показаны при подозрении на развитие осложнений постменопаузы: кардиомиопатии , изменения со стороны сердца, сосудов, скелета и пищеварительной системы, а также при подозрении на опухолевый процесс.
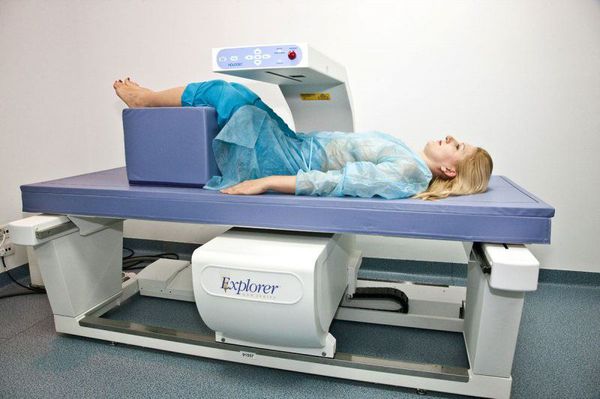
Для выявления остеопороза производится остеоденситометрия — рентгенологическое исследование, направленное на оценку минеральной плотности кости и риска потенциальных переломов. Как правило, исследуются поясничный отдел позвоночника и бедренная кость, реже — предплечье, пяточная кость или скелет целиком. Остеоденситометрия выполняется по показаниям один раз в год. Особой подготовки к исследованию не требуется [9] .
Лечение постменопаузы
Лечение расстройств в постменопаузе должно начинаться с общих рекомендаций по изменению образа жизни : правильное питание, физическая активность, полноценный сон и отдых, устранение негативных факторов окружающей среды.
В последние десятил етия для лечения климактерических расстройств активно используются гормональные препараты. Они обладают рядом положительных эффектов:
- уменьшают частоту и тяжесть приливов;
- нормализуют настроение, снижают тревогу и чувство подавленности;
- замедляют процесс старения кожи, улучшают её внешний вид;
- способствуют профилактике остеопороза и переломов;
- снижают вероятность развития обменных нарушений и некоторых онкозаболеваний [10] .
Гормональное лечение проводи тся не менее одного года (в среднем длится 3-5 лет). Если приливы не возвращаются, то приём гормональных препаратов следует прекратить.
В целом необходимость в проведении гормонотерапии существует вплоть до 60 лет. В более старшем возрасте у пациенток доминируют соматические заболевания, поэтому потребность в приёме гормональных средств сменяется необходимостью проведения специального лечения возникших болезней. Исключение составляют гормональные мази и свечи для местной терапии урогенитальных проблем — при необходимости их можно применять пожизненно [3] .
Назначать гормональные препараты следует с учётом их противопоказаний . К ним относится наличие у пациентки сахарного диабета, сердечно-сосудистого заболевания, гипертонии, нарушения свертываемости крови, тромбофлебита, заболевания желчного пузыря, новообразования матки и яичников (в т. ч. миомы), опухоли молочных желёз и тяжёлых болезней печени. В некоторых случаях гормональные средства увеличивают риск возникновения онкологических заболеваний. Также исследования показали, что длительная заместительная гормональная терапия незначительно повышает риск развития болезни Альцгеймера, о чём пациентку следует предупредить [14] .
Среди средств для гормонального лечения постменопаузальных расстройств выделяют двуфазные препараты: цикло-прогинова, дивина, климен, климонорм и фемостон. Они рекомендуются женщинам, начиная с пременопаузы, т. е. когда менструации ещё не закончились, но возникают нерегулярно. При наступлении постменопаузы показаны препараты для непрерывного режима: фемостон конти, фемостон мини, анжелик, индивина, климодиен и клиогест.
В последнее время для лечения климактерических расстройств в постменопаузе и профилактики остеопороза применяется препарат ливиал (тиболон, ледибон). Он оказывает эстрогеноподобное действие на те органы и ткани, которые испытывают дефицит эстрогенов. Особенно данный препарат подходит для пациенток с депрессией. Его можно принимать длительно.
Монотерапия эстрогенами показана женщинам с удалённой маткой. Они могут использоваться в виде таблеток ( прогинова , эстрофем ), гелей ( дивигель , эстрожель ) или пластырей ( климара , дерместрил). Если же матка не удалена, то применять моноэстрогены также можно, но под прикрытием гестагенов.
При урогенитальных расстройствах назначают эстрогены в виде крема или свечей для местного применения, так как они стимулируют рост эпителия уретры. К таким препаратам относятся орниона , овестин , гинофлор Э , овипол клио и др. Местное лечение можно использовать длительное время, но непременным условием при этом должен быть ежегодный контроль мазков на онкоцитологию, трансвагинальное УЗИ матки и её придатков [11] .
Альтернатива гормонотерапии
Заместительная гормональная терапия не является единственным способ лечения климакса при постменопаузе. Помимо неё существуют негормональные препараты. Их принято назначать при лёгком и среднетяжёлом течении климакса или наличии противопоказаний к гормонотерапии [8] . К таким негормональным средствам относятся:
- противоклимактерические препараты и биодобавки : клималанин , климаксан , климадинон , климактоплан , феминал, иноклим и др. — они устраняют приливы, но не предотвращают развитие поздних осложнений постменопаузы;
- антидепрессанты ( асентра , пароксетин , флуоксетин , прозак ), обезболивающие ( лирика , габапентин ) и снотворные препараты — симптоматические средства, назначаются совместно с психотерапевтом. Доза используемых препаратов постепенно должна снижаться, но если симптомы климакса появляются вновь, то доза увеличивается.
Для лечения остеопороза в постменопаузе применяют бифосфонаты: фосамакс, бивалос, бонвива, фороза. Они замедляют «рассасывание» костной ткани и увеличивают плотность костей. Также обязателен приём витамина Д и препаратов кальция [6] .
В комплексном лечении постменопаузальных нарушений также используется психотерапия. Она помогает справиться пациентке с психологическими трудностями, возникающими во время постменопаузы, и предупредить развитие некоторых психосоматических осложнений.
Прогноз. Профилактика
Прогноз в развитии осложнений постменопаузы зависит прежде всего от образа жизни пациентки, её исходного уровня здоровья, наличия психотравмирующих ситуаций. Лучше всего постменопаузальные изменения организма поддаются коррекции в первые годы данного периода. Своевременное лечение позволяет контролировать проявления климакса, предупреждать развитие урогенитальных и обменных нарушений [13] .
Профилактика негативных последствий постменопаузы в первую очередь должна включать в себя изменение общего образа жизни:
- физические упражнения на свежем воздухе, быструю ходьбу не менее 40 минут в день, дозированные физические нагрузки не менее трёх раз в неделю (плавание, лечебная физкультура);
- отказ от вредных привычек;
- полноценный сон не менее восьми часов день [8] ;
- выполнение всех рекомендаций врача;
- правильное питание;
- дополнительный приём кальция для профилактики остеопороза;
- приём витамина Д по 800 МЕ в день [7] .
Правильное питание предполагает низкоуглеводную диету, богатую растительной клетчаткой, фрукты, хлеб из муки грубого помола, злаковые и молочные продукты, богатые кальцием. Необходимо ограничить употребление животных жиров и соли. Желательно два раза в неделю устраивать «рыбные» дни.
Кардинальным образом на течение постменопаузы могут повлиять заинтересованность пациентки в ведении активного образа жизни: рукоделие, чтение книг и другое хобби, любимая работа, совместные мероприятия с друзьями и родственниками, приносящие удовольствие. От этих критериев зависит течение постменопаузы и появление тех или иных осложнений [1] .
Как безболезненно пережить менопаузу

Женская менопауза — состояние, количество домыслов о котором может смело соперничать с мифами о беременности. В среднем менопауза наступает между 45 и 55 годами, хотя возможны более ранние или поздние сроки.
Что такое менопауза?
Часто менопаузу называют климаксом, хотя строго говоря, это разные понятия. Менопауза — один из этапов климактерического периода; она длится год после последней менструации у женщины. Менопаузе предшествует этап перименопаузы (нерегулярных месячных), а сменяет — постменопауза. Но нередко все эти этапы объединяют и называют климактерическим периодом или климаксом.
На время наступления менопаузы влияет множество факторов, причем часть из них вполне поддается контролю. Так, у женщин, которые курят, менопауза наступает на полтора-два года раньше 1 . Ускорить наступление климакса могут некоторые заболевания (особенно если они связаны с эндокринными проблемами), прием определенных лекарств, проживание в экологически неблагоприятной зоне, наследственная предрасположенность, хронический стресс и неправильное питание.
Если вам нет 40-45, и у вас возникли проблемы с менструальным циклом — уменьшилась кровопотеря, изменилась продолжительность цикла, не закрывайте глаза на проблему и обратитесь за консультацией к врачу. Особенно важно не медлить с этим вопросом тем женщинам, которые настроены на позднюю беременность.

Причины менопаузы
Менопауза напрямую связана с общей перестройкой организма после 45-55 лет. В этом возрасте женщина, с точки зрения природы, уже не должна заниматься рождением детей. Поэтому изменяется работа репродуктивной системы и, что самое важное, — уменьшается выработка половых гормонов эстрогенов. Однако они регулируют не только возможность забеременеть, но и другие функции. Уменьшение эстрогенов в организме приводит к таким неприятным симптомам менопаузы как приливы жара, неуравновешенное эмоциональное состояние, ночная потливость, сухость и зуд во влагалище и т.д. Кроме того, ухудшается и внешний вид, появляются морщины, может появиться лишний вес. Часть этих симптомов со временем проходит, часть — усугубляется.
Симптомы менопаузы
Один из самых первых признаков наступления менопаузы, с которым сталкивается 70-80% женщин в этом состоянии, это приливы жара. Женщине становится жарко, она может покраснеть, нередко приливы жара сопровождаются удушьем, ощущением недостатка воздуха, обильным потоотделением. Многие женщины не понимают, что с ними происходит и списывают это состояние на резкие скачки давления или болезнь, повышение температуры. Приливы возникают из-за гормонального дисбаланса, который связан с возрастным регрессом яичников. Если такое состояние возникает два-три раз в месяц, это еще не патология. Но если приступы жара накатывают чуть ли не ежедневно, желательно обратиться за советом к врачу.
Как бороться с приливами?
Снизить частоту и интенсивность приливов и других проявлений климакса можно и нужно.
Для быстрого устранения приливов жара можно принимать аминокислоту бета-аланин. Она играет важную роль в процессах терморегуляции, помогает поддерживать оптимальную температуру тела и не допускать расширения периферических сосудов кожи. В молодом возрасте бета-аланин вырабатывается организмом в необходимых количествах, однако с возрастом его выработка сокращается. Поэтому для поддержания оптимальной температуры тела и купирования приливов в период менопаузы необходим дополнительный прием бета-аланина. Это вещество входит в состав некоторых специальных комплексов для женщин в период менопаузы (например, в Менсе).
Кроме того, известно, что образ жизни напрямую влияет на наше самочувствие. Сильнее подвержены приливам курящие женщины и те, кто злоупотребляет алкоголем. 2
Как правильно питаться для предупреждения приливов?
Не последнюю роль в предупреждении приливов играет питание. Иногда женщины, сами того не понимая, провоцируют этот неприятный симптом, употребляя в пищу острую и очень горячую пищу, пряности, кофе. Переход на диету с низким содержанием жиров поможет не только снизить частоту и интенсивность приливов, но и улучшить общее самочувствие.

Вот несколько конкретных рекомендаций по рациону во время менопаузы:
- Черный кофе лучше заменить зеленым чаем.
- Все напитки, включая чай, нужно пить теплыми, а не горячими. То же самое касается любого блюда — забудьте про обжигающие рот шашлыки и супы, если не хотите потом мучиться от приступов жара.
- В ежедневном рационе доля мясной пищи должна составлять не более 20%. Можно заменить мясной белок на сою. Кстати, японки, рацион которых содержит много богатой фитоэстрогенами сои, страдают приливами гораздо реже женщин из тех регионов, где в меню традиционно много мяса.
- Добавьте в меню богатые витамином Е продукты — цельные злаковые, орехи, ростки пшеницы и т.д. Если вам сложно переходить на ростки пшеницы или есть орехи, можно выбрать подходящий витаминно-минеральный комплекс с достаточным содержанием витамина Е.
Одежда и образ жизни в менопаузу
Страдающим приливами желательно отказаться и от облегающих нарядов из синтетических тканей. Отдайте в этот период предпочтение натуральным материалам — льну, хлопку, шерсти, шелку — и просторным, «дышащим» моделям. Маленький секрет — перейдите на многослойность в одежде, чтобы при необходимости можно было снять одну из двух кофточек, а не обливаться потом в жарком свитере.

Конечно, нельзя забывать об активном образе жизни. Ежедневные прогулки на свежем воздухе помогут справиться со многими проблемами, а не только с приливами. Для здорового человека норма — 10 000 шагов в день, которые можно с легкостью пройти, заменив часть поездок на машине пешими прогулками.
Хорошо помогает пережить менопаузу плавание, а также различные методы релаксации и йога. Последние привлекательны еще и тем, что способствуют нормализации дыхания, пульса, давления.
Старайтесь высыпаться. Ведь недостаток сна приводит не только к увеличению вероятности проявлений климактерических осложнений, но и к росту риску развития сердечно-сосудистых заболеваний. Так что если в период менопаузы у вас начались нарушения сна, ни в коем случае не пускайте ситуацию на самотек. Прежде всего, создайте в спальне комфортную для сна обстановку с такой температурой воздуха, при которой нет ощущения жары и духоты.
Какие витамины пить при менопаузе?
Положительный эффект при менопаузе оказывают некоторые препараты и витамины. О витамине Е уже говорилось выше. Но он — не единственный витамин, который будет полезен в таком состоянии. Витамины С и Е нормализуют сердцебиение, защищают мочеполовую систему от инфекций, уменьшают мышечные боли.
Фолиевая кислота поддерживает уровень «собственных» эстрогенов в организме. А другие витамины группы В поддерживают гормональный баланс, снижают вероятность приливов, улучшают состояние кожи, волос, стимулируют выработку энергии и повышают жизненный тонус.
Помните, что климакс — это всего лишь один из этапов вашей жизни, и в ваших силах сделать его легким. Правильное питание, отказ от вредных привычек, прием специализированных витаминных комплексов с — все это поможет устранить неприятные симптомы менопаузы и вернет вам радость жизни. Менопауза — не причина ставить жизнь на паузу!
https://probolezny.ru/postmenopauza/
https://medportal.ru/enc/gynaecology/reading/119/